Dr. Alpaslan Caliskan
ECERPS-zertifizierter Beckenbodenchirurg
(Europäisches Zentrum für Fortgeschrittene Beckenrekonstruktive Chirurgie)
Fortgeschrittener Beckenbodenchirurg
Herzlich willkommen auf meinen Internetseiten. Vielen Dank für Ihr Interesse an unseren Behandlungsmethoden. Die meisten der von uns angewandten Methoden sind Integrale Theorie basierte, unsere Spezielle Techniken.
Einleitung
Die Beckenbodenmuskulatur und -bänder
Wie funktioniert der Beckenboden?
Das Beckenboden-Training
Weniger Schmerz –Die Vorteile unserer Technik
Fragen und Antworten
Einleitung
Problem:
Jede 4. Frau in Deutschland leidet aufgrund von Blasen- und Beckenboden-Problemen unter ungewolltem Harnverlust, ständigem Harndrang am Tage und nachts, Blasenentleerungsstörungen, Kreuzschmerzen oder Darminkontinenz. Nicht nur ältere Frauen sind betroffen. Aktuelle Studien zeigen, dass jede dritte Frau nach der Entbindung über Blasenprobleme klagt, die sich nur teilweise normalisieren. Neuste Untersuchungen zeigen, dass diese quälenden Beschwerden weitestgehend durch einen Gewebsschaden im Halte- und Stützapparat des Beckenbodens infolge von Geburten, Operationen oder zunehmendem Alter bedingt sind.
Die logische Konsequenz daraus lautet: Wiederherstellen der Gewebefestigkeit beseitigt die Beschwerden und führt zur Normalisierung der Blasen- und Darmfunktion.
Die oben genannten Beschwerden führen zu einer erheblichen Beeinträchtigung der Lebensqualität. Der Alltag wird zum Problem. Die Betroffenen ändern ihr Leben. Sie ziehen sich sozial zurück, trinken wenig, was Krankheiten durch „Austrocknen“ zur Folge hat, wie z.B. Nierensteine, Harnwegsentzündungen, Minderdurchblutung des Gehirns mit Nachlassen der Hirnleistung, Schlaganfall und Depression. Obwohl dieses Problem weit verbreitet ist, wird es nach wie vor als Tabu-Thema nahezu geheim gehalten. Die Betroffenen erfahren wenig Hilfe.
Das liegt in erster Linie daran, dass den meisten Patientinnen bisher nicht geholfen werden konnte. Es standen kaum Behandlungsmöglichkeiten zur Verfügung, die dauerhaft den gewünschten Erfolg brachten. Die seit über 20 Jahren angewendete TVT-Methode – das operative Einbringen eines Kunststoffbandes unter die Harnröhre – ist nur bei ca. 20% der Frauen die richtige Operation.
Im Gegensatz dazu berücksichtigt unser Goeschen / Caliskan-Verfahren Schäden im gesamten Beckenboden-Bereich, vorne, in der Mitte und hinten. Durch präzise Diagnostik und eine sehr umfassende Untersuchung werden die Strukturen, die geschädigt sind, präzise ermittelt. Die dann folgende Operation setzt genau an diesen Schwachstellen an. Geschädigte Bänder werden gestrafft, wenn nötig durch künstliche Bänder verstärkt, überschüssige Haut wird in Schichten übereinander gelegt und nicht weggeschnitten, Vernarbungen durch Voroperationen gelöst. Damit wird die ursprüngliche Elastizität und Funktion des Beckenbodens wieder hergestellt. Um diese Operationen durchführen zu können, mussten spezielle Instrumente entwickelt werden, mit denen wir an alle Stellen des Beckenbodens gelangen.
Die Operation erfolgt vaginal, fast unblutig mit sehr kleinen Schnitten. Diese Eingriffe sind nahezu schmerzfrei, da sich in diesem Bereich des Beckenbodens keine Schmerzrezeptoren befinden. Die Patientinnen können kurz nach der OP wieder aufstehen und nach wenigen Tagen die Klinik verlassen.
Die Operationsmethoden wurden so entwickelt, dass die Patientinnen schnellstmöglich wieder in ihr gewohntes Alltagsleben zurückkehren können. Normalerweise kann die Patientin nach ihrer Entlassung aus dem Krankenhaus sofort wieder Autofahren, kochen, einkaufen, Kinder hüten und nach wenigen Wochen wieder arbeiten.
Ziel unserer Operationen ist es, Frauen die unter Blasen- und Senkungsproblemen leiden, ein beschwerdefreies Leben zu ermöglichen.
Die Beckenbodenmuskulatur und –bänder
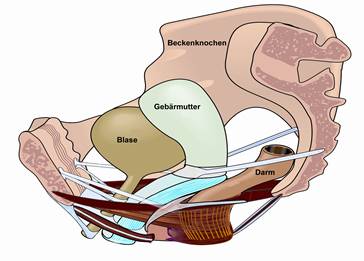
Der Beckenboden der Frau besteht aus zahlreichen Muskel- und Bindegewebsschichten, Bändern, Gefäßen und Nerven. Dieser komplizierte Aufbau des Beckenbodens ist notwendig, damit er wichtige Aufgaben erfüllen kann:
Öffnung und Verschluss von Blase und Darm
Geburt
Sexualität
Schutz für die Bauchorgane
Selbst viele Ärzte haben bis heute nur ein unzureichendes Verständnis vom Beckenboden. Das liegt zum einen an dem nicht überschaubaren Zusammenwirken der zahlreichen Strukturen, vor allem aber an der fehlenden Kenntnis dessen, was sich abspielt.
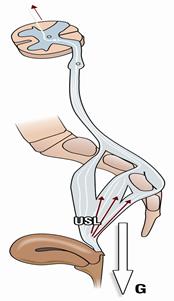
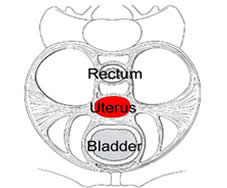
Becken der Frau mit Blase, Gebärmutter, Darm, Halte- und Stützbändern und den Muskeln
Wie funktioniert der Beckenboden?
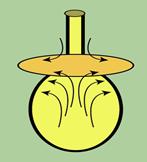
Der Beckenboden arbeitet wie ein Trampolin, das aus einer Membran (Scheidenwände) und Federn (Bändern) besteht. Die Federn sind vorne, in der Mitte und hinten am Beckenknochen befestigt. Auf der Trampolinmembran ruht die Harnblase, die einem elastischen Gummiballon gleicht. Füllt sich die Harnblase mit Flüssigkeit, dann werden die Trampolinmembran und Federn zunehmend nach unten gedrückt.
Der Bereich der Blase, der von der Trampolinmembran getragen wird (Blasenboden), enthält Nervenendigungen, die durch Dehnung bei zunehmender Füllung gereizt werden. Die Signale werden dem Gehirn übermittelt, das auf diese Weise über die Füllung der Blase informiert wird. Ab einem bestimmten Füllungszustand gibt das Gehirn den Befehl zum Blaseentleeren. Ist es für die Patientin in dem Moment nicht möglich, ihre Blase zu entleeren, zieht die Beckenbodenmuskulatur das Trampolin mit Hilfe der Sprungfedern stramm. Der Blasenboden wird angehoben. Die Dehnung und damit die Reizung der Nervenendigungen nehmen ab und die Patientin hat nicht mehr den Drang, Wasserlassen zu müssen.
Dieser intelligente Mechanismus funktioniert nur dann, wenn alle Strukturen des Trampolins heil sind. Bei Überdehnung der Bänder oder der Membran, z.B. durch eine Geburt, oder bei zunehmendem Erschlaffen im Alter kann das Trampolin von den Beckenbodenmuskeln nicht mehr gespannt und damit der Blasenboden nicht mehr ausreichend angehoben werden. Membran oder Bänder hängen durch. Die Patientin verspürt schon bei geringer Blasenfüllung Harndrang gegen den sie nicht angehen kann.

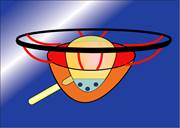
Links: Normaler Beckenboden, der wie ein Trampolin arbeitet. Er besteht aus einer Membran (rote Matte), Sprungfedern vorne, Mitte und hinten (rote Bänder), die an einem Rahmen (Beckenknochen, schwarz) befestigt sind. Auf dem Beckenboden liegt die Blase (gelb). Am Blasenboden befinden sich Nerven (blaue Punkte), die bei Füllung der Blase (hellblau) gereizt werden. Rechts: Wenn die Bänder oder die Membran überdehnt sind, ist das Trampolin nicht mehr funktionsfähig.
Abhängig davon, an welcher Stelle das Trampolin am stärksten geschädigt ist, treten weitere Beschwerden auf:
Wenn das Gewebe vorne lose ist, kann die Harnröhre beim Husten, Niesen, Pressen, Laufen, Sport nicht mehr ausreichend verschlossen werden. Unkontrollierter Urinabgang (Einnässen) ist die Folge. Da die vorderen Bänder auch für den Darmverschluss von Bedeutung sind, können Schäden in diesem Bereich auch zu unkontrolliertem Abgang von Darminhalt führen.
Erschlafftes Gewebe in Beckenmitte geht oft mit häufigem Wasserlassen, ständigem Harndrang und Urinverlust vor Erreichen der Toilette einher.
Defektes Gewebe im hinteren Bereich ist eher mit Blasenentleerungsstörungen, nächtlichem Harndrang, Rücken- oder Unterleibsschmerzen sowie einer Senkung der Gebärmutter oder Scheide vergesellschaftet.
Das folgende Diagramm zeigt die Zusammenhänge zwischen den Beschwerden und dem Ort der Schädigung (vorne, in der Mitte, hinten)
Vorne
• schwerer Urinverlust bei Belastung, z.B. Husten, Niesen
• Urinverlust im Stehen
• Ständig nass
• Stuhlschmieren
In der Mitte
• Blasen-entleerungs-Probleme, Restharn
• Senkungs-beschwerden
Hinten
• Nächtlicher Harndrang
• Schmerzen im Kreuz/Steiß
• Blasenentleerung gestört
• Inkontinenz verschlechtert sich 1 Woche vor der Periode
• Senkungsbeschwerden
Wenn man sich den komplizierten Aufbau der Beckenbodenarchitektur und des Zusammenspiels vor Augen hält, wird verständlich, dass ein Schaden an einer Stelle vielschichtige Probleme hervorrufen kann. Nur über eine genaue, auf die einzelne Patientin zugeschnittene Diagnostik wird man den verursachenden Defekt finden und gezielt behandeln können. Herkömmliche, auf dem alten Verständnis aufbauende Untersuchungsverfahren sind dafür nicht ausreichend geeignet.
Bis zu dem Zeitpunkt (Jahr 2009), an dem ich mich von den neuartigen Behandlungsmöglichkeiten von Prof. Goeschen überzeugt habe, konnten auch wir den Patientinnen wenig Hoffnung auf einen langfristigen Erfolg machen. In intensiver Zusammenarbeit mit ihm habe ich die Methode weiter verfeinert und kann jetzt ein völlig neues, umfassendes Konzept zur Behandlung von Störungen im Blasen- und Beckenbodenbereich anbieten. Die Heilungsrate liegt je nach Art und Ausmaß der Schädigung bei 80 bis fast 100 Prozent (Anatomisch um circa 98- 99 %)
Das Beckenboden-Training
Aufbauend auf dem Trampolin-Vergleich haben wir spezielle Beckenboden-Übungen erarbeitet, mit denen die wichtigen Beckenbodenmuskeln gestärkt werden können. Grundvoraussetzung war, dass sich das Programm in den normalen Tagesablauf einfügen lässt, ohne dass es zusätzliche Zeit erfordert.
Dabei ist zu beachten, dass der Beckenboden zwei verschiedene Muskelarten enthält, die unerlässlich für die Blasen- und Darmkontrolle sind:
Die sog. Skelettmuskulatur öffnet und verschließt Blase und Darm. Sie lässt sich aktiv durch bewusstes An- und Entspannen stärken. Sie besteht im Wesentlichen aus 3 Hauptmuskeln, die nach vorne, hinten und unten ziehen.
Die andere Muskelart, die sog. glatte Muskulatur sorgt für die notwendige Elastizität im Becken- und Scheidenbereich. Sie hält die Genitalorgane in normaler Position und kann willkürlich nicht bewegt werden. Zur Kräftigung der glatten Muskelschicht ist eine Reizstrombehandlung, eine sog. Elektrostimulation zusätzlich notwendig. Untersuchungen haben gezeigt, dass eine zusätzliche Elektrostimulation zu einer verstärkten Durchblutung in den Gefäßen führt. Das fördert die Kontraktionskraft der Muskeln und verbessert die Energie- und Sauerstoffausnutzung in den Zellen. Dadurch ermüden die Muskeln sehr viel später.
Für Frauen, die sich schlecht bewegen können, reicht auch die alleinige Elektrotherapie aus.
Eine jüngst von unserer Arbeitsgruppe durchgeführte wissenschaftliche Untersuchung zeigt, dass dieses spezielle Training (bis zu 70%) die Beschwerden erheblich verbessern kann.
Allerdings führt das Beckenbodentraining dann nicht zum Erfolg, wenn die Bänder, die von den Muskel zu den Organen (Blase, Harnröhre, Scheide und Darm) ziehen, zerstört sind. Auch wenn z.B. die Achillessehne gerissen ist, kann man seinen Fuß nicht mehr nach hinten bewegen, obwohl die Muskeln normal funktionieren. Auch im Beckenboden muss die Verbindung zwischen Muskeln und den Organen (Blase und Darm) wieder hergestellt werden, sie normal geöffnet und verschlossen werden können.
Weniger Schmerz durch minimal-invasive Chirurgie
Wenn diese speziellen Trainingsprogramme nicht ausreichen, bringt ein operativer Eingriff in den allermeisten Fällen den gewünschten Erfolg.
Operation
Aufbauend auf den aktuellen Erkenntnissen der Beckenbodenfunktion bieten wir neue, wenig belastende und kaum schmerzhafte Operationen an, die unter den Begriff der minimal-invasiven Chirurgie fallen. Durch spezielle Untersuchungen können wir vielen Patientinnen den zu erwartenden Erfolg oft schon vor der Operation zeigen.
Die Gebärmutter muss keinesfalls immer entfernt werden, wie heute noch viele Ärzte glauben. Eine Gebärmutter-Entfernung führt eher zu Blasenproblemen im späteren Leben, wie neuere wissenschaftliche Arbeiten zeigen. Es ist ebenfalls weiterhin möglich, ein Kind zu bekommen. Wir empfehlen dann einen Kaiserschnitt.
Worin besteht der Unterschied zu herkömmlichen Operationen?
Der Grund, warum die nach wie vor in Europa und den meisten Teilen der Welt angewandten Operationen oft zu schlechten Ergebnissen führen liegt darin, dass sie ungenau sind. Die Scheidenwand wird angehoben und überschüssige Haut entfernt. Dadurch gerät die vorgeschädigte Haut frühzeitig unter Spannung und die Nähte können ausreißen.
Die geringe Gewebespannung und das erneute Nachgeben der überstreckten Wand führt oft nur zu einer kurzen Besserung, in vielen Fällen sogar zur Verschlechterung der Beschwerden. Die Operationen werden zumeist von großen Schnitten, oft vom Bauch aus, vorgenommen, so dass große Wundflächen mit nachfolgenden Schmerzen entstehen. In der Regel ist ein längerer Krankenhausaufenthalt und ein Blasenkatheter für viele Tage nicht zu vermeiden.
Unsere Methode baut auf dem neuen Verständnis auf, wie der Beckenboden arbeitet, wenn er normal funktioniert. Da oft nur wenige Millimeter über Erfolg und Misserfolg entscheiden, operieren wir durch eine Vergrößerungslinse bzw. ein Operationsmikroskop. Haut oder zuviel Gewebe wird nicht mehr entfernt, sondern wiederverwendet und spannungsfrei elastisch in Schichten übereinandergelegt
Bänder, die überdehnt sind und nicht mehr funktionieren, werden erneuert und wieder in die Muskeln eingesetzt, die den Beckenboden spannen. Dieses ist erst dadurch möglich geworden, dass wir Instrumente entwickelt haben, mit denen sich die Bänder an jede gewünschte Stelle im Beckenboden bringen lassen. Das Innovative der von mir verwendeten neuartigen Bänder besteht darin, dass der Körper angeregt wird, Bindegewebe und elastische Fasern in das Netzgewebe einsprießen zu lassen. Dadurch wirken diese Bänder wie gesunde, elastische, körpereigene Bänder.
Die Operationen werden vaginal in kleinen Schnitten durchgeführt und erfordern höchste Genauigkeit. Die Bänder und Gewebestrukturen müssen sorgfältig freipräpariert und gespannt werden. Dadurch, dass gewebeschonend in einem Bereich operiert wird, der kaum Nerven enthält, vermeidet man Schmerzen nach der Operation und ein Ausreißen der Nähte, was früher zu schlechten Ergebnissen führte.
Eine Scheidentamponade oder einen Dauerkatheter sind nicht oder nur für kurze Zeit notwendig.
Die Vorteile der neuen Techniken:
Hohe, bisher nicht erreichte Heilungsraten,
geringe Schmerzen,
kleine Wunden,
kurzer Krankenhausaufenthalt,
schnelle Rückkehr ins Alltagsleben.
Chirurgisches Vorgehen bei Schäden in der vorderen Becken-Zone
Wenn der Bandapparat in der vorderen Zone geschädigt ist, können die hier ansetzenden Muskeln die Harnröhre, teilweise auch den Darm nicht mehr ausreichend verschließen. Das führt zum unkontrollierten Urin- und Stuhlabgang.
In diesen Fällen muss das geschädigte Band durch ein künstliches ersetzt werden. Ein 8mm breites Kunststoffband wird mit 1 oder 2 kleinen Schnitten von der Scheide aus unter die Harnröhre gelegt und hinter dem Schambein oder in der Leiste nach außen geführt. Es wird so kurz abgeschnitten, dass es etwas zurückgleitet und unter der Haut einheilt. Das künstliche Band wird nicht festgenäht. Es verursacht keine Schmerzen.
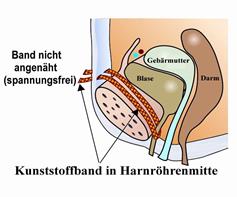
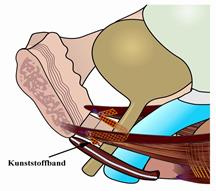
Seit kurzem verwenden wir eine Methode, mit der wir das Band im Gewebe unter dem Schambein fixieren und das Band nicht mehr nach außen bringen müssen.
In das Band wächst innerhalb von drei Monaten Bindegewebe ein. Auf diese Weise macht das einwachsende köpereigene Gewebe aus dem künstlichen Band ein körpereigenes, elastisches Band. Dadurch kann die Beckenbodenmuskulatur wieder normal auf die Scheide und die Harnröhre einwirken.
Chirurgisches Vorgehen bei Schäden in der mittleren Becken-Zone
In der mittleren Zone ist die vordere Scheidenwand beiderseits seitlich an einem Band befestigt: wie ein Tuch, das an zwei Wäscheleinen aufgehängt ist. Auf diesem Tuch sitzt die Blase. Wenn das Tuch in der Mitte nachgibt, sinken Scheidenwand und Blasenboden nach unten, was zu ständigem Harndrang, Inkontinenz und Blasenentleerungsstörungen führt .
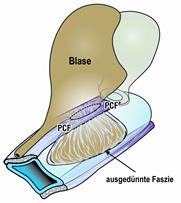
Mit herkömmlichen Operationen ist dieser Defekt schwer zu korrigieren. In ca. einem Drittel kommt es zum Rezidiv, da das schwache Gewebe wieder nachgibt. Wir verstärken daher die Scheidenwand mit Kunststoffbändern oder –netzen. Überschüssiges Gewebe wird nicht weggeschnitten, sondern wieder verwendet, in Schichten übereinander gelegt und dadurch das Gewebe verstärkt.
Atom4 
Wenn die seitlichen Wäscheleinen nachgeben oder das Tuch nicht mehr von der Wäscheleine gehalten wird, sinken vordere Scheidenwand und Blase ebenfalls nach unten. Es treten gleiche Beschwerden auf. Da dieser Defekt sich anatomisch von dem o.g. unterscheidet, muss die Korrektur anderes erfolgen. In diesen Fällen ist es notwendig, die seitlichen Bänder zu erneuern oder Scheide wieder an der Seite aufzuhängen. Auch dies gelingt nur mit Hilfe von Kunststoffbändern, da ansonsten das Gewebe wieder nachgibt.
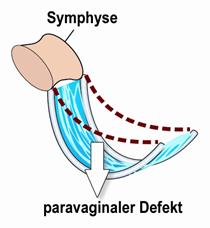
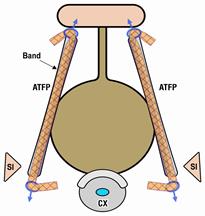
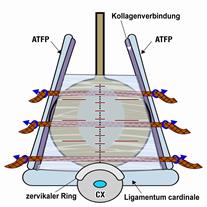
Chirurgisches Vorgehen bei Schäden in der hinteren Becken-Zone
Wenn der Bandapparat in der hinteren Zone geschädigt ist, kommt es zu einer Senkung oder zum Vorfall der Gebärmutter und der hinteren Scheidenwand. Wie bei einem Nabel- oder Leistenbruch entsteht eine Bruchpforte, in die Blase und Darm hinein gelangen können, was zu Blasenentleerungsproblemen, quälendem Harndrang, Blasenentleerungsproblemen, Stuhlschmieren, aber auch zu erheblichen Schmerzen im Unterleib, Rücken oder bei Sex führen kann. Die Schmerzen entstehen dadurch, dass die Nerven, die in den hinteren Bändern verlaufen, bei Druck nach unten gezerrt werden, wenn das Gewebe nachgegeben hat
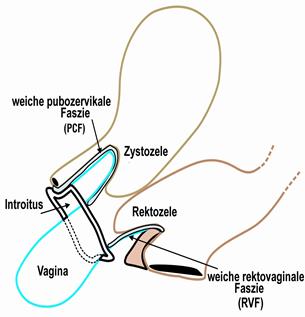
In diesen Fällen muss sowohl ein hinteres Kunststoffband eingebracht werden als auch eine Verstärkung der Scheidenwände erfolgen, um den Scheidengrund zu verstärken und die Scheide zu strecken. Das eingelegte künstliche Band verursacht kaum Schmerzen. Es wird nicht festgenäht. Die Scheide und der Darm bekommen wieder ihre natürliche Lage. Um das eingelegte Band bildet sich in den folgenden zwei bis drei Monaten körpereigenes Gewebe. Dadurch wirkt das künstliche Band letztlich wie ein neues, körpereigenes Band. Nach der Einheilung des Bandes kann das neue, natürliche Band wieder normal auf die Scheide und den Darm einwirken.

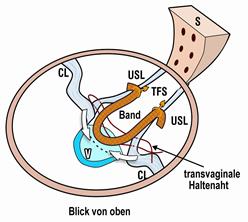
Korrektur bei Narben im Blasenhalsbereich = Tethered Vagina
Nach vorausgegangenen Scheidenoperationen können am Blasenhals Narben entstanden sein, die für einen effektiven Blasenverschluß verantwortlich ist. Dieser Bereich ist nicht mehr ausreichend elastisch. Eine Kontrolle über den Urinabgang ist nicht mehr möglich. Ständiges Einnässen ist die Folge.
Ziel der Operation ist es, in der “Zone der kritischen Elastizität“ wieder eine normale Elastizität herzustellen. Hierzu muß möglichst alles Narbengewebe zwischen Scheidenhaut und Blase entfernt werden. Nach Teflon- und anderen Injektionen oder nach Mikroballoneinlagen kann das sehr schwierig sein, da das Gewebe oft sehr porös ist und keine genauen Schichten mehr nachweisbar sind.
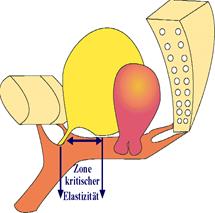
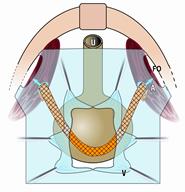
Zone “kritischer Elastizität” im Harn- röhren-Blasenbereich (gelb), Blase und Harn- röhre (grün), Scheide (braun)

Schematische Darstellung einer Tethered Vagina durch Narben bildung (blau); Schambein und Kreuzbein
Deckung von Defekten nach
Entfernung einer Narbe,
Deckung mit “skin graft” oder
Haut-Muskel-Lappen
Manchmal liegt nach der Entfernung von ausgeprägtem Narbengewebe ein größerer Scheidenhautdefekt vor. Je nach Größe wird der Defekt dann mit einem kleinen Hautlappen (skin graft) oder mit einem Haut-Muskel-Lappen gedeckt.
Der langfristige Operationserfolg ist davon abhängig, ob und wie ausgeprägt sich erneut eine Narbe bildet. In den Folgemonaten nach der Operation einer tethered vagina kann es vorkommen, daß die operierte Blasenhalsregion zwar weich, aber ein vorderes Band (Ligament) des Beckenbodens nicht mehr intakt ist.
Um eine dann notwendige Zweitoperation möglichst zu vermeiden wird bei der Erstoperation einer tethered vagina durch eine sog. virtuelle Operation überprüft, ob
eine gleichzeitige intravaginale Schlingenoperation (IVS) eine Zweitoperation verhindern kann. Erforderlichenfalls wird dann, wie bei der Korrektur im vorderen Bereich beschrieben, ein Polypropylen-Band eingelegt.
Keine Gebärmutterentfernung
Wenn die Gebärmutter nicht erkrankt ist, ist eine Gebärmutterentfernung bei einer korrigierenden Operation im Beckenbodenbereich keinesfalls notwendig, sondern eher die Ausnahme. Sollte die Gebärmutter erkrankt sein, werden wir diese mit entfernen.
Die Begründung, die Gebärmutter möglichst zu belassen, ist einfach: Der Beckenboden der Frau ähnelt der Kuppel einer Kathedrale. In der Mitte dieser Kuppel liegt die Gebärmutter. Die Gebärmutter, zu der nahezu alle Befestigungsbänder des Beckenbodens ziehen, ist zentral im Beckenboden verankert und bildet den „Schlüsselstein“ der Konstruktion. Hier laufen Nerven, Gefäße, Bindegewebe und glatte Muskulatur zusammen.

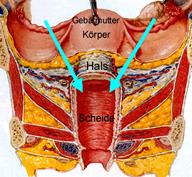
Eine Kirchen-Kuppel kann nur dann ihre Form und Stabilität behalten, wenn jeder einzelne Stein an der richtigen Stelle sitzt. Wird ein Stein oder ein tragendes Teil entfernt, fällt die Kuppel in sich zusammen. Wenn nun die komplizierte Architektur des Beckenbodens durch die Entfernung der Gebärmutter verändert wird, tritt hier eine vergleichbare Schwächung auf. Insofern ist es also von großem Vorteil, die Gebärmutter zu belassen. Bei einer Gebärmutterentfernung wird nämlich der obere Scheidenteil geschwächt, so dass Blase und Darm oft nicht mehr ausreichend unterstützt werden können. Verkürzungen der Scheide bei einer Gebärmutterentfernung mit Verlust von Scheidenhaut, Narbenbildung, veränderter Nervenversorgung und Durchblutung werden dafür verantwortlich gemacht, dass sexuelle Probleme nach einer Gebärmutterentfernung häufiger vorkommen.
Die Ergebnisse
Operationsergebnisse:
Es gibt für keine Operation eine Erfolgsgarantie. Bei über 5000 von mir durchgeführten Operationen liegt die Heilungsrate allerdings bei 80 – 100 Prozent (Anatomsich ca. um %98- 99), je nach Grad der Schädigung. Ein weiterer großer Vorteil gegenüber herkömmlichen Operationen ist, dass die Scheide nicht verkürzt wird, in normaler anatomischer Lage verbleibt und nur kleine Narben entstehen.
Je nach Schweregrad der Defekte im Beckenboden- und Scheidenbereich muss man teilweise zweizeitig vorgehen. Der Versuch, alle Defekte immer in einer Sitzung zu beseitigen, hat sich nicht bewährt. Dieses kann zu Überkorrekturen führen.
Zu Hause angekommen:
Die Operationsmethoden wurden so entwickelt, dass die Patientinnen schnellstmöglich wieder in ihr gewohntes Alltagsleben zurückkehren können. Normalerweise kann der Patient nach seiner Entlassung aus dem Krankenhaus sofort wieder Autofahren, kochen, einkaufen, Kinder hüten und nach wenigen Wochen wieder arbeiten.
Die Nachuntersuchung:
Am Entlassungstag sowie sechs bis acht Wochen nach der Operation ist eine Nachuntersuchung bei uns oder dem einweisenden Arzt notwendig. Bis zum kompletten Abheilen der Wunde vergehen 2 bis 3 Monate.
Letzte Publikationen:
Letzte Vorträge
Fragen und Antworten
Welche Beschwerden können mit dem Goeschen / Caliskan -Verfahren behandelt werden?
• Unkontrollierter Urinverlust bei körperlicher Belastung
• ständiger Harndrang
• häufiger Gang zur Toilette bei Tag
• häufiges Wasserlassen in der Nacht
• Blasenentleerungsstörungen mit Restharnbildung
• Schmerzen tief im Becken während des Geschlechtsverkehrs oder andere, undefinierbare Schmerzen im unteren Wirbelsäulenbereich oder im Kreuzbein-/Steißbeinbereich
• Stuhlinkontinenz und Stuhlentleerungsstörungen
• Senkung und Vorfall der Gebärmutter und der Scheide
– Wodurch unterscheidet sich die Petros/Goeschen-Methode von anderen Test-Methoden?
Traditionelle Test-Methoden, wie z.B. die Blasendruckmessung, können lediglich darauf hinweisen, dass etwas nicht stimmt. Sie zeigen uns aber nicht, welcher Teil des Blasen-Beckenbodenbereichs geschauml;digt ist. Bei dem von uns angewandten Goeschen / Caliskan -Verfahren werden verschiedene Parametern gezielt eingesetzt. um entscheiden zu können, welcher Teil des Blasen- und Beckenbodenbereichs die Probleme verursacht.
– Wodurch unterscheidet sich die “Schlüsselloch”-Operation nach Goeschen / Caliskan von traditionellen Inkontinenzoperationen?
Bei der traditionellen Inkontinenz-Operation wird von einem Bauchschnitt der Blasenhals angehoben. Schmerzen, ein Blasenkatheter für mehrere Tage und ein Krankenhausaufenthalt von bis zu zwei Wochen sind die Regel. Es dauert mindestens sechs Wochen, bis man zu normalen Lebensbedingungen zurückkehren kann.
Dagegen ist bei Goeschen / Caliskan -Verfahren kein Bauchschnitt notwendig. Mit dieser Technik können von der Scheide aus nicht nur die Bänder im vorderen Bereich erneuert werden (wie das z.B beim TVT der Fall ist), sondern ebenfalls im mittleren und hinteren. Das ist wichtig, da 80% der Patientinnen Kombinationsschäden aufweisen. Und das erklärt weiterhin, warum andere Symptome, wie ständiger Harndrang, häufiges Wasserlassen bei Tag und Nacht, Blasenentleerungsstörungen, undefinierbare Beckenbodenschmerzen, Stuhlinkontinenz und Darmentleerungsprobleme geheilt werden können.
Die Eingriffe verursachen nach der Operation nur geringe Schmerzen, erfordern nur für wenige Stunden einen Blasenkatheter und nur selten eine Scheidentamponade. Nach der Entlassung aus dem Krankenhaus können schnell wieder leichte Arbeiten wie z.B. Einkaufen, Hausarbeit, Autofahren etc. verrichtet werden.
– Welche Ergebnisse sind mit der “Schlüsselloch”-Operation zu erzielen?
Wie wir in unseren Publikationen erwähnt haben, wurden folgende Ergebnisse erreicht:
Symptome Verbesserung lt. Patientenangabe
Streßinkontinenz 96%
Dranginkontinenz 78%
häufiges Wasserlassen bei Tag 85%
häufiges nächtliches Wasserlassen 80%
ständiger Harndrang 80%
Blasenentleerungsstörungen 50%
Vorfall, je nach Defektbereich zwiechen 90 – 99%
– Was geschieht, wenn ich eine Senkung oder einen Vorfall der Gebärmutter und/oder Scheide habe? Worin unterscheidet sich die “Schlüsselloch”-Operation nach Goeschen / Caliskan von einer traditionellen Senkungs-Operation?
Eine traditionelle Senkungs-Operation erfordert einen 5- bis 10-tägigen Krankenhausaufenthalt, das Legen eines Dauerkatheters, häufig auch einer Scheidentamponade. Die Zeit nach der Operation ist schmerzhaft. In aller Regel wird die Gebärmutter und überdehntes Scheidengewebe mit entfernt, was zu einer narbigen oder engen Scheide führen kann.
Dagegen ist bei dem “Goeschen / Caliskan -Verfahren” nur für eine Nacht ein Dauerkatheter und nur selten eine Scheidentamponade erforderlich. Überdehntes Scheidengewebe wird nicht mehr wie früher weggeschnitten, sondern in Schichten übereinandergelegt und dadurch die normale Länge und Weite wiederhergestellt. Die Goeschen / Caliskan -Methode erfolgt blutarm mit kleinen Schnitten von der Scheide aus. Sie ist nur wenig schmerzhaft, da sich in diesem Bereich des Beckenbodens wenig Schmerzrezeptoren befinden. Die Patientinnen können kurz nach der Operation wieder aufstehen und nach wenigen Tagen wieder in ihr gewohntes Alltagsleben zurückkehren. Der Krankenhausaufenthalt beträgt nur noch 2 Tage.
Die Gebärmutter wird in aller Regel nicht mit entfernt, da sie wie der Grundpfeiler einer Brücke arbeitet. Ebenso wie das Entfernen des Grundpfeilers eine Brücke zum Einsturz bringen kann, kann die Entfernung der Gebärmutter einen Vorfall der Scheidenwände begünstigen.
– Hatte meine Operation keinen Erfolg, wenn die Symptome wieder auftreten?
Nicht unbedingt. Die Bänder des Beckenbodens arbeiten wie Stoßdämpfer. Wenn sie ersetzt werden, kann sich der Bauchdruck auf andere Bereiche des Beckenbodens verlagern und schwächen. Dadurch können neue, aber auch die alten Beschwerden wieder auftreten.
– Was geschieht, wenn die Operation keinen Erfolg hat?
Da die Goeschen / Caliskan Operationen wenig belastend sind und kein Scheidengewebe entfernt wurde, kann die veränderte Anatomie durch einen weiteren Eingriff normalisiert werden.
Unser Beckenboden-ZentrumUnser Beckenboden-Zentrum ist in das Ozel Odak Hastanesi, Denizli, Türkei

Denizli ist eine Türkische Provinzhauptstadt im Ägäisregion, hat 1.005.687 Einwohnern (Stand 2016) und Interessanterweise liegt nur noch 2 – 3 Autofahrt Stunde entfernt von wichtigen touristischen Örten sowie Bodrum, Izmir, Antalya, Marmaris, Fethiye usw.
Selbst hat die Stadt Pamukkale und den Ruinen der antiken Stadt Hierapolis, die auf der Liste des UNESCO-Weltkulturerbes stehen. Also es kann sowohl in Bezug auf Gesundheit als auch auf Urlaub eine interessante Wahl sein. Es gibt einen Shuttleservice vom Flughafen direct zum Krankenhaus zu einem sehr günstigen Preis.
Links:
www.integraltheory.org
http://www.odakhastanesi.com/
https://de.wikipedia.org/wiki/Pamukkale
Dr. med. Alpaslan Caliskan
Facharzt für Frauenheilkunde

E-mail: alpilein53@yahoo.de
Tel.: 0090 505 526 8964
Kooperationspartner:
Prof. Dr. Klaus Goeschen
Tel.: 0049 163 6605599 (Whatsapp)
Mail: klaus.goeschen@googlemail.com
Curriculum vitae
Jahrgang 1965
Medizinstudium von 1982 – 1989 in Izmir
1993-1998 Weiterbildung zur Facharzt für Frauenheilkunde und Geburtshilfe in der Uni Klinik an der Schwarzen Meer Universitaet,Trabzon
Facharzt-Examen1998
Frauenarzt seit 1995, seit 2004 Spezielle Beckenboden Chirurgie
Verheiratet, 2 Kinder

Frage: Senkungsbeschwerden bis zum Gebärmuttervorfall...
Was ist Beckenbodenchirurgie? Die Beckenbodenchirurgie...

Die Beckenbodenchirurgie bietet innovative Ansätze...

Präzise Diagnosestellung: Der Schlüssel zum...
Kommentare